Перелом лучевой кости в типичном месте (перелом дистального метаэпифиза лучевой кости) является наиболее частым переломом костей верхней конечности. Эпидемиология данной травмы связана анатомо-морфологическим строением дистального конца лучевой кости, который состоит в основном из губчатой костной ткани и имеет наименьшую толщину кортикального слоя по сравнению с диафизом. Этот тип перелома встречаются чаще у женщин, чему способствует низкий, мелкопетлистый метаэпифиз с тонкими кортикальными перекладинами.
Механизм травмы
Ведущий фактором является падение на вытянутую руку. Направление смещения отломков определяется положением кисти в момент травмы. Исходя из этого существует перелом лучевой кости в типичном месте двух типов.
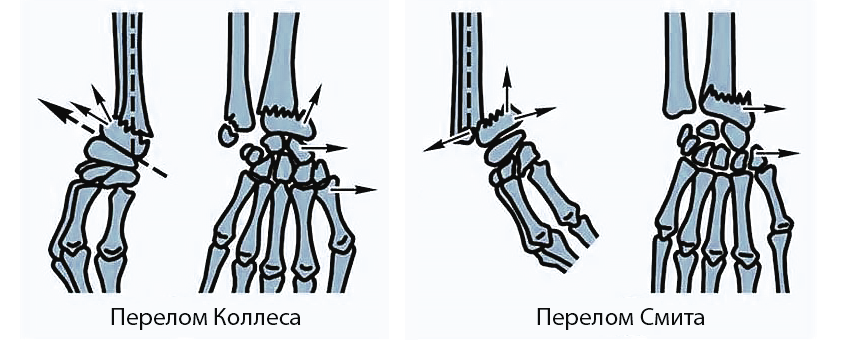
Перелом Коллеса (разгибательный). Смещение отломка происходит к тылу и в лучевую сторону. Это наиболее частый вариант.
Перелом Смита (сгибательный). Происходит при согнутой кисти. Отломок смещается в ладонную сторону.
Данные переломы являются, чаще, внутрисуставными. Сопровождающими повреждениями являются:
- Отрыв шиловидного отростка локтевой кости.
- Повреждение дистального лучелоктевого сустава.
- Переломы головки локтевой кости.
- Переломы костей запястья.
Данный вид перелома характеризуется большим разнообразием нарушений костной ткани. В связи с этим необходим внимательный индивидуальный подход к лечению таких больных, отвергнув мнение о «типичности» повреждений!
Клиническая картина перелома лучевой кости в типичном месте
Обязательным является выяснение механизма травмы. Как правило, пациенты жалуются на боль, появление кровоизлияния и припухлости. Может наблюдаться штыкообразная деформация при смещении отломков в нижней трети предплечья. Пальпаторно возникает резкая болезненность. Не обходится без нарушения функции сустава. Перелом лучевой кости в типичном месте без смещения (вколоченный или неполный перелом) часто имеет скудные клинические проявления. В связи возможностью нарушения нервов и сухожилий необходимо исследовать чувствительность и подвижность пальцев. Возможны и повреждения костей запястья и разрыв дистального лучелоктевого сочленения.
Диагностика перелома лучевой кости в типичном месте
Проведение рентгенографического исследования — обязательно. При интерпретации данных учитывают соотношение шиловидных отростков лучевой и локтевой костей. В норме линия, проведенная через шиловидные отростки, образует угол 15 — 20° с продольной осью предплечья. При смещении этот угол может уменьшиться до нуля или стать отрицательным. На профильном снимке суставная площадка в норме наклонена в ладонную сторону под углом 15°, при смещении она наклонена к тылу.
Лечение перелома лучевой кости в типичном месте
Ведущим методом лечения является консервативный. Анестезию области перелома выполняют 15—20 мл 2% раствора новокаина. В случае сопутствующего перелома шиловидного отростка необходима анестезия и этой зоны. При переломах без смещения предплечье фиксируют тыльной гипсовой лонгетой от основания пальцев до верхней трети предплечья. Срок лечебной иммобилизации 2 — 3 недели. Кисти придается положение небольшого тыльного сгибания. Через небольшой промежуток времени назначают лечебную гимнастику в свободных от иммобилизации суставах конечности с акцентом на пальцы кисти. Кисти придают возвышенное положение. Через 2 — 3 сут после травмы назначают УВЧ на область перелома (3—4 сеанса). После прекращения иммобилизации проводятся более активные реабилитационные мероприятия — тепловые процедуры, массаж, ЛФК. Трудоспособность, как правило, восстанавливается через 4 — 5 нед. При переломах без смещения у детей фиксацию гипсовой лонгетой осуществляют в течение 2 недель. При переломах со смещением проводят репозицию. Основной принцип вправления — тяга и противотяга.
Репозиция отломков у пациента с диагнозом «перелом лучевой кости в типичном месте» должна быть:
- Ранней.
- Полной.
- Одномоментной.
- Безболезненной.
- Атравматичной.
Конечность укладывают ладонной поверхностью вниз (при переломе Коллеса) или вверх (при переломе Смита) таким образом, чтобы место перелома находилось над краем стола. Локтевой сустав сгибают под прямым углом. Помощник травматолога производит противовытяжение за плечо, а травматолог удерживает одной рукой кисть больного за II, III, IV пальцы, другой — за I палец и осуществляет вытяжение по длине. Затем при переломах Коллеса травматолог сгибает кисть в ладонную сторону и отклоняет ее в направлении локтевой кости, а дополнительно пальцами другой руки смещает периферический отломок в ладонно-локтевую сторону.
При переломах Смита после растяжения по длине периферический отломок смещают в тыльно-локтевую сторону. Правильная репозиция может осуществлятся только при полноценном обезболивании и постепенном расслаблении (в результате утомления мышц от медленно нарастающего усилия).
При наложении гипсовой повязки необходимо ещё раз проконтролировать сохранение сопоставления костных фрагментов. При переломах Коллеса кисть фиксируют в положении небольшого ладонного сгибания и локтевого отведения, при переломах Смита кисти придают положение разгибания и локтевого отведения в тех же пределах. При спадении посттравматического отека предплечья необходимо постоянно подбинтовывать лонгету. Срок иммобилизации составляет от 4-х до 6-и недель, в зависимости от характера перелома (сроки для детей 2 — 3 недели). Трудоспособность восстанавливается через 6 — 8 недель.
Лечение перелома лучевой кости в типичном месте может сопровождаться такими ошибками, как:
- Неполная репозиция.
- Отсутствие контроля за состоянием отломков в гипсовой повязке (риск вторичных смещений).
- Недостаточная по времени и объему иммобилизация.
- Пренебрежение реабилитационными мероприятиями.
Осложнения перелома лучевой кости в типичном месте
- Острая трофоневротическая костная атрофия Зудека.
- Неврит срединного нерва (болезнь Турнера).



